Самое актуальное и обсуждаемое
Популярное
Полезные советы

Важно знать!
16+ лучших фильмов про гонки на машинах
Перевозчик (2002)
https://www.youtube.com/embed/x9gd6XzO-Rw?
Фрэнк Мартин – бывший спецназовец, который после войск стал заниматься перевозками опасных заказов. Фрэнк настоящий профессионал в своем...
Читать далее
2017 ford gt, тест-драйв самого крутого американского гиперкара
2 схемы
7 лучших fm-трансмиттеров для вашего автомобиля
8 лучших антигравиев боди, аэрозоли в баллончиках серого и черного цвета. антигравийное покрытие порогов и кузова автомобиля motip, body, astrohim и др
2021 mirai
5 лучших смазок для подшипников
6 советов как выбрать видеорегистратор
3 современных способа подбора краски для автомобиля
3 способа, как проверить авто на аресты и запреты в гибдд и у судебных приставов
Рекомендуем
Лучшее

Важно знать!
11 лучших кроссоверов до 1000000 рублей
Nissan Patrol
Невероятно надёжный внедорожник, для которого приставка б/у не означает вообще ничего. Приобрести его за 1 000 000 рублей можно. Но учтите, что наверняка это будет Patrol образца 2007-2008...
Читать далее
4matic
7 седанов с высоким клиренсом: они не боятся ям и колдобин
5 упражнений, которые научат чувствовать габариты автомобиля
27 легендарных советских автомобилей: на чём ездили в ссср
15 самых дешевых кабриолетов в россии до 300 тысяч рублей
5 способов продать машину с пробегом: выбираем быстрый и выгодный
5 удобных рукояток переключения передач из aliexpress
3zz-fe
5 лучших производителей прокладок клапанной крышки
Новое
Обсуждаемое

Важно знать!
25 самых надежных внедорожников и кроссоверов 2021 — отчет tuv
Критерии выбора надежного внедорожника
Хороший внедорожник, даже с пробегом не может стоить дешево, поэтому нужно тщательно подходить к выбору, чтобы не тратиться на дорогостоящие ремонты. Кроме того,...
Читать далее
7-местный кроссовер с чертами volvo и land rover за миллион рублей едет в рф. новый zotye т700 не оставит шансов mitsubishi outlander?
10 самых надежных сигнализаций с автозапуском
10 самых надежных минивэнов на российском вторичном рынке в возрасте до 6 лет
10 советов, как правильно мыть машину на мойке самообслуживания
14 лучших ламп н4
5 ошибок при зарядке автомобильного аккумулятора
20 редких советских автомобилей
4ali.ru: статьи, советы, примеры покупок на алиэкспресс
10 эффективных способов химчистки салона автомобиля своими руками
Популярное
Актуальное

Важно знать!
1mz
Достоинства и недостатки
Силовые агрегаты Toyota серии 2MZ-FE обладают следующими достоинствами:
Высокая динамичность, что приводит к быстрому разгону машины;
Практически отсутствует расход масла, при...
Читать далее
2019 mercedes-benz gle-класс gle 400 d
10 лучших очистителей кондиционеров автомобилей
539 тысяч рублей за японское качество: самый дешевый автомобиль россии обновился
10 лучших разветвителей прикуривателя
10 лучших колонок 16 см для авто
7018b магнитола как подключить блютуз
15 лучших автоакустик
10 лучших парктроников
537 фото ssangyong
Обновления
 Эмблемы, девизы и названия для команды
Эмблемы, девизы и названия для команды
Варианты названий видео групп с фильмами
10 лучших фильмов
Онлайн фильмы и сериалы на одноклассниках
YouTube...
 Обзор клеев для лобовых стекол автомобилей и рекомендации по ремонту
Обзор клеев для лобовых стекол автомобилей и рекомендации по ремонту
Обзор смесей
Далее представлены несколько популярных составов клеев, заслуженно пользующихся спросом...
 Комплектации и цены hyundai creta
Комплектации и цены hyundai creta
Управление и ходовая
Базовая модель оборудована гидроусилителем руля. В дорогих версиях устанавливается...
 Модели mercedes / мерседес
Модели mercedes / мерседес
Автомобили Mercedes-Benz
1 поколение, 2017 - 2017 5 поколений, 2004 - сегодня 2 поколения,...
 Обзор geely tugella 2020-2022 — технические характеристики и фото
Обзор geely tugella 2020-2022 — технические характеристики и фото
Технические характеристики Geely Tugella 2021
Как уже говорили, самым больным местом в новом Geely...
 Обзор нового автомобиля уаз эвокат
Обзор нового автомобиля уаз эвокат
ВНЕДОРОЖНИК ДЛЯ ПРЕЗИДЕНТА
Бренд «УАЗ», как правило, связывается с утилитарной техникой, которой пользуются...
 Новый volkswagen tiguan 2021 года
Новый volkswagen tiguan 2021 года
Технические характеристики
Как и прежде, основу немецкой модели составляет платформа MQB. Но из-за того,...
 Обновленная lada 4×4: что сказали нивоводы со стажем? (лучшее за 2020)
Обновленная lada 4×4: что сказали нивоводы со стажем? (лучшее за 2020)
Самая мощная Нива (Lada 4×4 Niva Poch)
Данная модификация стала продуктом стараний французских инженеров,...
 Обзор kia sorento 2020-2021 — технические характеристики и фото
Обзор kia sorento 2020-2021 — технические характеристики и фото
Фото Kia Sorento обновленная версия
Несмотря на то, что радикальных изменений во внешности не произошло,...
 Трасса м5 “урал”
Трасса м5 “урал”
Пропавшая экспедиция
Еще одной популярной легендой здешних мест является история о некогда пропавшей...
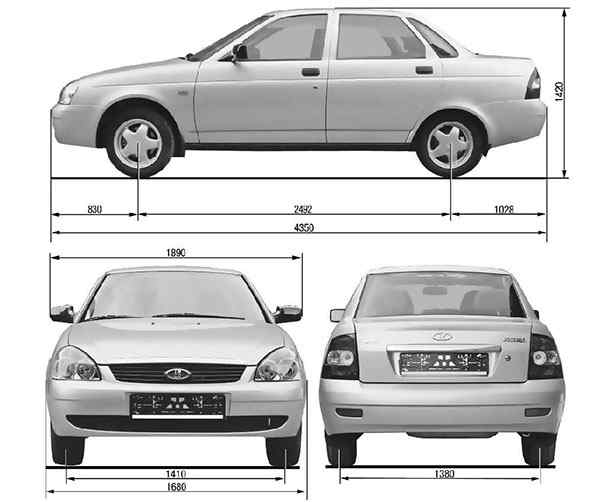 Лада приора история
Лада приора история
Интерьер
Внутри Lada Priora обладает современным и привлекательным интерьером, хотя качество сборки...
 Посмотрите на все «майбахи» от первого до последнего
Посмотрите на все «майбахи» от первого до последнего
Работа
В 1863 год Готтлиб Даймлер пришёл на пост технического директора Ройтлингенского завода. Там...